Державна установа
«Інститут дерматології та венерології НАМН України»
Миронюк Вікторія Ігорівна
УДК 616.972:616.98:578.828)-07-08
СИФІЛІС ТА ІНШІ ІНФЕКЦІЇ, ЩО ПЕРЕДАЮТЬСЯ СТАТЕВИМ ШЛЯХОМ, У СПОЖИВАЧІВ ПСИХОАКТИВНИХ РЕЧОВИН: РОЗПОВСЮДЖЕННЯ, КЛІНІЧНІ ОСОБЛИВОСТІ,
МЕДИКО-СОЦІАЛЬНА ДОПОМОГА
14.01.20 – шкірні та венеричні хвороби
Автореферат
дисертації на здобуття наукового ступеню
кандидата медичних наук
Харків – 2019
Дисертацією є рукопис.
Робота виконана у Державній установі «Інститут дерматології та венерології НАМН України».
Науковий керівник:
доктор медичних наук, професор
Мавров Геннадій Іванович,
«Інститут дерматології та венерології НАМН України», завідувач відділу вивчення впливу епідемії ВІЛ на проблему інфекцій, що передаються статевим шляхом.
Офіційні опоненти:
доктор медичних наук, професор
Дюдюн Анатолій Дмитрович,
ДЗ «Дніпропетровська медична академія МОЗ України», завідувач кафедри шкірних та венеричних хвороб;
доктор медичних наук
Запольський Максим Едуардович,
Одеський національний медичний університет МОЗ України, доцент кафедри дерматології та венерології.
Захист дисертації відбудеться «12» червня 2019 р. об 11:00 год. на засіданні спеціалізованої вченої ради Д 64.603.01 при ДУ «Інститут дерматології та венерології НАМН України» за адресою: 61057, м. Харків, вул. Чернишевська, 7/9.
З дисертацією можна ознайомитись у бібліотеці ДУ «Інститут дерматології та венерології НАМН України» (61057, м. Харків, вул. Чернишевська, 7/9).
Автореферат розісланий «08» травня 2019 р.
Вчений секретар
спеціалізованої вченої ради
д. мед. н. Ю. В. Щербакова
ЗАГАЛЬНА ХАРАКТЕРИСТИКА РОБОТИ
Актуальність теми. За даними МОЗ, у 2017 році було зареєстровано 95363 нових випадків інфекцій, що передаються статевим шляхом (ІПСШ). Усіх форм сифілісу було виявлено 2768 випадків (6,5 на 100 000 населення). Проникнення сифілісу та інших ІПСШ у більш «благополучні» шари населення змушує переглянути протиепідемічні заходи (Мавров Г.І., 2014; Щербакова Ю.В., 2016). Проблему ІПСШ неможна відокремлювати від епідемії ВІЛ/СНІД, оскільки ВІЛ‑інфекція передається переважно статевим шляхом (Нізова Н.М. та ін., 2017; World Health Organization, 2010). Супутні ІПСШ збільшують вірогідність зараження ВІЛ через статевий контакт (Мавров Г.І. та ін., 2019;). Глибокі соціально-економічні зміни в Україні створили умови для формування груп населення, уразливих у відношенні до ІПСШ і ВІЛ-інфекції (Мавров Г.І. та ін., 2016). Одним із чинників, що визначають розповсюдження сифілісу та інших ІПСШ в Україні, визнається широке поширення наркоманії. Останнім часом дослідники надають увагу не тільки спільному використанню шприців (Мазус А.И. и др., 2009; Jarlais D.C.D., Duong H.T., 2018), але також і сексуальним відносинам без використання презервативів (Niccolaiet L.M. et al., 2010). Відповідно до викладеного, особливої актуальності набуває вивчення сифілісу та інших ІПСШ у споживачів психоактивних речовин (СПАР).
Проблему ІПСШ неможна відокремлювати від епідемії ВІЛ/СНІД в Україні, оскільки ВІЛ-інфекція має розглядатися як така, що передається статевим шляхом (Мавров Г.І. та ін., 2013, World Health Organization, 2010). Проникнення ВІЛ-інфекції та ІПСШ у більш «благополучні» шари населення змушує переглянути існуючі протиепідемічні заходи (Щербакова Ю.В., 2015). Потрібен аналіз даних і оцінка епідемічної ситуації, пов’язаної з вживанням наркотиків, а також медико-соціальними наслідками цього явища. Така інформація може бути основою для розробки алгоритмів надання допомоги СПАР. Комплексний підхід дозволить також визначити принципи, шляхи і методи реалізації інформаційно-аналітичного забезпечення попередження ВІЛ-інфекції, сифілісу та інших ІПСШ серед СПАР.
Зв’язок роботи з науковими програмами, планами, темами. Дослідження є частиною планових науково-дослідних тем ДУ «Інститут дерматології та венерології НАМН України» «Дослідити біологічні та епідеміологічні чинники впливу інфекцій, що передаються статевим шляхом, на розповсюдження ВІЛ» (номер держреєстрації 0111U003683) та «Вивчити особливості ІПСШ в групах населення, уразливих щодо зараження ВІЛ, та розробити стандарти надання допомоги» (номер держреєстрації 0114U001385) і «Удосконалити заходи щодо діагностики, лікування, профілактики інфекцій, що передаються статевим шляхом, та ВІЛ-інфекції серед споживачів психоактивних речовин» (номер держреєстрації 0114U001385). Дисертантом виконано фрагменти роботи з епідеміологічних, клінічних, імунологічних досліджень, розробки методів діагностики й терапії.
Мета та задачі дослідження. Мета – попередження сифілісу та інших ІПСШ серед СПАР шляхом покращення медичної та соціальної допомоги на підставі епідеміологічних та клінічних особливостей.
Задачі дослідження:
- Провести систематичний огляд та метааналіз літературних даних стосовно впливу наркотиків на ризик зараження сифілісом та іншими ІПСШ.
- Вивчити регіональні особливості епідеміології та клініки сифілісу на рівні загальної популяції в окремо взятій області.
- Проаналізувати розповсюдженість та чинники зараження ІПСШ в різних групах СПАР.
- Встановити клініко-епідеміологічні та серологічні особливості сифілісу серед СПАР.
- Визначити окремі показники імунітету у хворих на сифіліс ВІЛ-негативних наркозалежних осіб.
- Дослідити вплив соціально-демографічних чинників, статевої поведінки і психологічних особливостей на інфікування ІПСШ наркозалежних осіб.
- Охарактеризувати поширення ІПСШ при участі наркозалежних осіб за допомогою аналізу сексуальних мереж.
- Розробити програму дій із попередження сифілісу та інших ІПСШ серед СПАР і розробити алгоритми надання медико-соціальної допомоги хворим.
Об’єкт дослідження: сифілітична інфекція, споживання психоактивних речовин.
Предмет дослідження: епідеміологічні, клінічні особливості сифілісу серед наркозалежних осіб, соціально-демографічні чинники.
Методи дослідження: клінічні (визначення морфологічних характеристик висипу, оцінка інших симптомів – алопеція, лімфаденіт, неврологічні й соматичні прояви), імунологічні (визначення вмісту окремих цитокінів і хемокінів), серологічні (тести на сифіліс – мікропреципітація, зв’язування комплементу, імуноферментний аналіз, пасивна гемаглютинація, імунофлуоресценція), бактеріологічні (визначення видового і кількісного складу збудників ІПСШ), молекулярно-генетичні (полімеразна ланцюгова реакція), статистичні (параметричні і непараметричні, кореляційний аналіз).
Наукова новизна одержаних результатів. Виявлено особливості розповсюдження і патоморфоз сифілісу в загальній популяції на рівні області. Встановлено, що вживання психоактивних речовин (ПАР) поєднується з високим рівнем інфікування сифілісом, ВІЛ та іншими ІПСШ причому жінки схильні до більшого ризику інфікування. Показано, що хоча ін’єкційний шлях уведення ПАР збільшує ризик отримання ВІЛ, однак спостерігається також високий відсоток ВІЛ-інфікованих серед неін’єкційних наркоманів, більше того, частота ІПСШ (окрім ВІЛ) у неін’єкційних наркоманів була вищою, ніж у споживачів ін’єкційних наркотиків. Серед СПАР переважають приховані форми сифілісу, мають місце супутні статеві захворювання (трихомоноз, хламідіоз, мікоплазмоз, ВІЛ-інфекція) та низькі титри нетрепонемних серологічних тестів – РЗКк, РМП, РПР. Встановлено зниження імунітету при хронічній наркотичній інтоксикації – підвищення спонтанної та індукованої продукції інтерлейкінів (ІЛ) -1, -8, та знижену продукцію інтерферону-γ (ІНФ‑γ). Залежність від ПАР поєднується з депресивними психічними розладами.
Вперше показано, що розмір і структура сексуальних мереж характеризує поширення ІПСШ у конкретному соціумі на певній території, а позиція індивідуума в мережі кількісно визначає ризик інфікування. Розроблено програму попередження сифілісу та інших ІПСШ серед СПАР шляхом надання комплексної медико-соціальної та психологічної допомоги.
Практичне значення одержаних результатів Вивчені особливості сифілісу серед СПАР дозволили запропонувати нові пропозиції з оптимізації надання медичної допомоги. Високі концентрації ІЛ-1, -6, -8, а також трансформуючого фактора росту – β (ТФР-β) при зниженні синтезу ІНФ-γ можна трактувати як несприятливі ознаки перебігу сифілісу у СПАР, що дає підстави призначати додаткову терапію. Було запропоновано модель поведінкового втручання (медико-соціально-психологічний супровід у поєднанні з груповими тренінгами) для служб і організацій, що надають допомогу СПАР. Розроблено програму профілактики ІПСШ та гемоконтагіозних інфекцій, що враховує особливості психології та статево-рольової поведінки. Впроваджено методику аналізу сексуальних мереж в профілактичну роботу щодо ІПСШ та ВІЛ-інфекції серед СПАР. При розробці профілактичних заходів враховується фаза епідемічного процесу.
Результати дисертаційної роботи впроваджено в лікувальну практику КНП «Одеський обласний шкірно-венерологічний диспансер» Одеської обласної ради, Полтавського обласного клінічного шкірно-венерологічного диспансеру, КЗ «Рівненський обласний шкірно-венерологічний диспансер» Рівненської обласної ради, КУ «Запорізький обласний шкірно-венерологічний диспансер» Запорізької обласної ради, КНП Харківської обласної ради «Обласний клінічний шкірно-венерологічний диспансер № 1», а також у навчальний процес кафедри дерматовенерології та ВІЛ/СНІДу Харківської медичної академії післядипломної освіти, кафедри дерматовенерології та косметології з курсом дерматовенерології і естетичної медицини факультету післядипломної освіти Запорізького державного медичного університету МОЗ України.
Особистий внесок здобувача. Дисертація є самостійною науковою працею здобувача. Дисертантом самостійно проведено аналіз наукової і патентної літератури з обраної проблеми, на підставі чого розроблені основні завдання та методологія дослідження. Самостійно проведено відбір хворих та клінічне спостереження за ними, здійснено статистичну обробку матеріалу, проаналізовані результати досліджень, їх теоретичне узагальнення та практичне застосування. Дисертантом систематизовано накопичений матеріал, написані всі розділи дисертації, сформульовані висновки й запропоновані практичні рекомендації. Основні публікації за темою мають оригінальний характер. Усі опубліковані наукові праці, в яких викладено основні положення і зміст дисертації, авторські. З наукових праць, опублікованих у співавторстві, в дисертації використано лише ті ідеї, положення і висновки, які є результатом особистої роботи здобувача і становлять його індивідуальний науковий внесок. Конфлікту інтересів немає.
Апробація результатів дисертації. Матеріали дисертаційних досліджень доповідалися та обговорювалися на науково-практичній конференції з міжнародною участю «Актуальні проблеми дерматології, венерології та ВІЛ/СНІД-інфекції», присвяченої 155-річчю професора Зеленева І.Ф. (Харків, 2015), науково-практичній конференції «Інноваційні технології в дерматовенерології. Міждисциплінарні зв’язки» (Харків, 2015), науково-практичній конференції, присвяченій 25-річчю НАМН України «Прогрес у сучасній діагностиці інфекцій, що передаються статевим шляхом, інфекційних, поширених і важких дерматозів. Досягнення в лікуванні» (Київ, 2018), Всеукраїнській конференції за участю міжнародних спеціалістів «Сучасні технології у вирішенні клінічних і діагностичних задач дерматокосметології та інфекцій, що передаються статевим шляхом» (Святогірськ, 2018), науково-практичній конференції лікарів дерматовенерологів і косметологів Харківської області з міжнародною участю «Актуальні питання дерматології, дерматоонкології, косметології, венерології, ІПСШ та інших соціально-небезпечних хвороб» (Харків, 2018), Всеукраїнській науково-практичній конференції з міжнародною участю «Особливості надання дерматовенерологічної допомоги населенню України в умовах медичної реформи» (Івано-Франківськ, 2018), науково-практичній конференції з міжнародною участю «Питання профілактики, сучасна діагностика та інноваційні методи терапії в дерматовенерології» (Харків, 2018).
Публікації. За матеріалами дисертації опубліковано 20 друкованих праць, у тому числі статей – 15, з них у спеціалізованих наукових виданнях, рекомендованих ДАК України – 10 (у моноавторстві – 2), у журналах, що входять до міжнародних наукометричних баз Index Copernicus, Google Scholar, Російський індекс наукового цитування, – 9, у збірниках наукових праць – 4, патент України на корисну модель – 1, тез – 3, методичний посібник – 1.
Обсяг і структура дисертації. Дисертаційна робота викладена на 200 сторінках машинописного тексту, складається зі вступу, огляду літератури, опису матеріалів та методів дослідження, семи розділів власних досліджень, узагальнення результатів дослідження, висновків, рекомендацій та списку використаної літератури і трьох додатків. Бібліографічний список містить 154 джерела, з них 80 – кирилицею і 74 – латиницею. Роботу ілюстровано 26 таблицями і 18 рисунками.
ОСНОВНИЙ ЗМІСТ РОБОТИ
Матеріали і методи дослідження. Дослідження проводилося з 2014 до 2018 років, окрім того, ретроспективний аналіз усіх зареєстрованих випадків сифілісу в Рівненській області здійснено за 2003–2016 роки (4328 осіб). Здійснено перспективне обстеження всього 869 СПАР у віці від 18 до 52 (середній вік – (28,4 ± 2,7) років). Чоловіків було 588, а жінок – 281. Вони перебували на обліку в Комунальному закладі «Рівненський обласний центр психічного здоров’я населення» Рівненської обласної ради. Для вивчення особливостей сифілісу обстежено 55 СПАР. Жінок – 27 чоловіків – 28. Для вивчення епідеміологічної ситуації дослідили 172 пацієнтів у віці від 18 до 49 (середній вік – (27,3±3,6) років). При аналізі сексуальних мереж ці 172 пацієнти назвали 246 статевих партнерів, разом – 418 окремих індивідуумів (181 жінка і 237 чоловіків). Також було проведено дослідження цитокінів (ІЛ-1, -6, -8, ІНФ‑γ, ТФР-b) у культурі клітин in vitro, а також у сироватці крові та сечі у 34 хворих. Межі нормальних значень – обстеження 23 практично здорових осіб (донорів). Для тестування на ВІЛ та ІПСШ застосовувалися швидкі тести (CITO-TEST, Pharmasco), а також полімеразна ланцюгова реакція (ПЛР), ІФА, бактеріоскопічний та бактеріологічний методи. Використовувалися наступні діагностичні тест-системи: CITO-TEST HIV 1/2; NEW LAV-BLOT I, BIO-RAD; CITO TEST HBV COMBO%; HerpeSelect TM 2 ELISA IgG; CITO TEST Syphilis; CITO-TEST Gonorrhea; CITO TEST Chlamydia – для якісного виявлення антигенів C. trachomatis у цервікальному каналі, уретрі та сечі, для підтвердження діагностики використано ПЛР «РеалБест (ТОВ «Вектор-Бест-Україна»). В окремих випадках застосовувалися наступні тест-системи: HBsAg Vitrotest; HCV Ig G; Vitro-Test HBsAg Confirmation; Chlamydia-Іg G Vitrotest; Уреаплазма-Іg G Vitrotest. Діагностика U. urealyticum та M. genitalium включала ПЛР (Вектор-Бест-Україна); діагностика T. vaginalis – мікроскопія нативного мазка із засівом на середовище «HiMedia». Для серологічного підтвердження сифілісу використовувалися нетрепонемні тести: РЗКк, реакція мікропреципітації (РМП); реакція визначення плазмових реагінів (РПР) і також трепонемні тести: реакція зв’язування комплементу з трепонемним антигеном (РЗКт); імуноферментний аналіз (ІФА); реакція пасивної гемаглютинації (РПГА). Для діагностики алкоголізму застосовували анкету AuDIT. Для визначення самопочуття – шкалу депресії CES-D, а також шкалу безнадійності Бека BHS. Аналіз сексуальних мереж проводився за допомогою програм Statistical analyses, R version 3.2.3 (Austria) і PAJEK (Slovenia). Імунологічні дослідження (активність ІЛ-1, -6, -8, ІНФ-γ, ТФР-b) проводилися за допомогою тест-систем «Diaclone» (Франція) і «TRG» (США). Культуральне середовище для клітин – RPMI-1640. Результати оброблялися на аналізаторі «Stat Fax-303 Plus». Статистичне опрацювання проведено з використанням програм Microsoft Excel 2010, SPSS-PC, 17.0; а також Statistica for Windows, версія 10.0. Рівень достовірності було прийнято як p < 0,05.
Результати досліджень та їх обговорення.
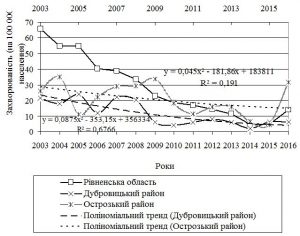
Було вивчено характер розповсюдження сифілісу в Рівненській області, особливості клінічних проявів захворювання (рисунок 1).
У загальній популяції області в період 2003–2016 рр. мало місце зниження захворюваності на сифіліс за типом експоненти (з 65,9 до 14,1 на 100 000 населення). На процес поширення впливали місцеві чинники, що визначали 2–3-літні флуктуації захворюваності. Відсоток активного виявлення сифілісу збільшувався: у 2003 р. – 65,2 %, у 2016 р. – 75,2 %. Серологічне обстеження соматичних хворих було найбільш результативним способом виявлення (36,2 %). Відбувалися зміни у структурі діагнозу. У 2010 році первинний сифіліс був установлений у 8,4 % хворих, а у 2016 р. – у 5,4 %. Приховану форму сифілісу в 2016 році було встановлено у 79,2 % хворих. Частка прихованих форм зростала. Почастішали випадки пізнього сифілісу. Мав місце певний патоморфоз сифілісу: подовження інкубаційного періоду (у 2016 році порівняно з 2010 роком на 3,5 дня), збільшення атипових шанкерів (з 16,7 % до 25,0 %), зменшення частоти розеоли (з 63,3 % до 40,0 %) і папул на долонях і підошвах (з 63,3 % до 45,0 %), збільшення частоти папул порожнини рота (з 56,7 % до 70,0 %), почастішання алопеції (з 3,3 % до 10,0 %).
Рисунок 1 – Інтенсивний показник захворюваності на сифіліс
(на 100 000 населення) в Рівненській області, а також у двох районах: Острозького та Дубровицького. Для кількісного опису динаміки захворюваності було застосовано поліноміальне згладжування (ступінь 2). y – інтенсивний показник захворюваності, x – час. Коефіцієнт kx2
характеризує швидкість зростання і зниження захворюваності. R2 – достовірність апроксимації.
СПАР як окрема соціальна група має ризики щодо інфікування сифілісом та іншими ІПСШ. Як видно з таблиці 1, у цілому більш високий відсоток ІПСШ виявлено у жінок (p = 0,000004).
Таблиця 1 – Лабораторні маркери ІПСШ, ВІЛ-інфекції у 869 осіб, що зловживали ПАР
| ІПСШ | Всього | Чоловіки | Жінки | |||
| n | % | n | % | n | % | |
| Будь-яка ІПСШ (включаючи ВІЛ) | 681 | 78,4±1,4 | 425 | 72,3±1,8 | 241 | 85,8±2,1 |
| Дві й більше ІПСШ (включаючи ВІЛ) | 562 | 64,7±1,6 | 352 | 59,9±2,0 | 210 | 74,7±2,6 |
| Сифіліс | 55 | 6,3±0,8 | 28 | 4,8±0,9 | 27 | 9,6±1,8 |
| Гонорея | 64 | 7,4±0,9 | 48 | 8,2±1,1 | 16 | 5,7±1,4 |
| Трихомоноз | 321 | 36,9±1,6 | 102 | 17,3±1,6 | 219 | 77,9±2,5 |
| Урогенітальний мікоплазмоз | 244 | 28,1±1,5 | 117 | 19,9±1,6 | 127 | 45,2±3,0 |
| Хламідіоз | 195 | 22,4±1,4 | 145 | 24,7±1,8 | 50 | 17,8±2,3 |
| ВІЛ | 334 | 38,4±1,7 | 195 | 33,2± | 139 | 49,5±3,0 |
| Вірус гепатиту В | 372 | 42,8±1,7 | 235 | 40,0±1,9 | 137 | 48,8±3,0 |
| Вірус гепатиту С | 577 | 66,4±1,6 | 425 | 72,3±2,0 | 152 | 54,1±3,0 |
| Урогенітальний активний герпес | 83 | 9,6±1,0 | 42 | 7,1±1,8 | 41 | 14,6±3,0 |
| Носійство антитіл до ВПГ-2 | 462 | 53,2±1,7 | 326 | 55,4±1,1 | 136 | 48,4±2,1 |
| Всього | 869 | 100 | 588 | 100 | 281 | 100 |
Серед «традиційних» ІПСШ найчастіше мала місце трихомонадна інвазія (у жінок – до 80 %). Також часто генітальний тракт колонізували мікоплазми (до половини випадків). Більшість статевих інфекцій перебігала безсимптомно. Виявлення маркерів гепатитів В, С, сифілісу і антитіл до вірусу простого герпесу 2 типу (ВПГ‑2) було асоційовано з наданням сексуальних послуг за винагородження (р=0,01; р=0,02 і р=0,03 відповідно) і перенесеним насильством (р=0,01; р=0,03 і р=0,02).
Зведена вибірка з 869 СПАР була структурована за характером засобів, стажем та частотою вживання, а також способом уведення (таблиця 2).
Маркери сифілісу, гонореї, трихомонозу, мікоплазмозу, вірусних гепатитів В і С, а також генітального герпесу при відсутності ВІЛ були відзначені у 347 (39,9 %). А ВІЛ-інфекція мала місце у 334 (38,1 %). У СПАР зі стажем менше двох років більше шансів заразитися ІПСШ, ніж ВІЛ (р=0,03). Потім протягом 2–5 років ці шанси вирівнювалися, а після 6–8 років навпаки – вірогідність мати ВІЛ ставала вищою (р=0,0035). Ритм вживання наркотику прямо залежав від ризику інфікування різними ІПСШ та ВІЛ. Характерно, що ін’єкційний шлях уведення ПАР збільшував у два рази ризик отримання ВІЛ порівняно з неін’єкційним. Однак це не стосується інших ІПСШ. Більше того, частота ІПСШ, окрім ВІЛ, у неін’єкційних наркозалежних осіб була дещо вищою, ніж у СІН (р=0,007) (таблиця 2).
Таблиця 2 – Частота лабораторних маркерів ІПСШ та ВІЛ-інфекції у 869 осіб, що зловживали ПАР, залежно від тривалості, частоти, способу вживання і типу наркотику
| Всього
n=869 |
ІПСШ (без ВІЛ)
n=347 |
ВІЛ
n=334 |
|||
| n | % | n | % | ||
| Тривалість з початку споживання: | |||||
| Менше 2 років | 93 | 35 | 37,6±5,0 | 21 | 22,6±4,3 |
| Від 2 до 5 років | 411 | 187 | 45,5±2,5 | 164 | 39,9±2,4 |
| Від 6 до 10 років | 328 | 102 | 31,1±2,6 | 138 | 42,1±2,7 |
| 11 років і більше | 37 | 23 | 62,2±8,0 | 11 | 29,7±7,5 |
| Частота споживання: | |||||
| Щоденно | 248 | 115 | 46,4±3,2 | 112 | 45,2±3,2 |
| 2-3 рази на тиждень | 286 | 118 | 41,3±2,9 | 147 | 51,4±3,0 |
| 1 раз на тиждень або рідше | 187 | 96 | 51,3±3,7 | 53 | 28,3±3,3 |
| 1 раз на місяць або рідше | 148 | 18 | 12,2±2,7 | 22 | 14,9±2,9 |
| Спосіб споживання: | |||||
| Ін’єкційний | 534 | 189 | 35,4±2,1 | 252 | 47,2±2,2 |
| Неін’єкційний | 335 | 158 | 44,5±2,6 | 82 | 23,1±2,2 |
| Типи наркотиків: | |||||
| Опіати | 309 | 111 | 35,9±2,7 | 146 | 47,2±2,8 |
| Стимулятори (кокаїн, похідні ефедрину, екстазі) | 299 | 164 | 54,8±2,9 | 131 | 43,8±2,9 |
| Дезоморфін або метадон (нелегальний) | 123 | 37 | 30,1±4,1 | 38 | 30,9±4,2 |
| Інші (психоделіки, галюциногени, алкоголь)** | 138 | 35 | 25,4±3,7 | 19 | 13,8±2,9 |
Примітка. ** – препарати конопель, кетамін, псилобіцин, ЛСД (діетиламід лізергінової кислоти), снодійні та заспокійливі засоби (барбітурати, бенздіазепіни тощо), препарати побутової хімії.
Однак звертає на себе увагу досить високий відсоток ВІЛ-інфікованих серед неін’єкційних наркозалежних осіб – 23 %. Небезпечна сексуальна поведінка, обумовлена споживанням наркотиків, призводить до зараження не тільки ІПСШ, але й ВІЛ статевим шляхом. Найбільш небезпечним у плані інфікування ВІЛ було вживання опіатів (опій, героїн). Залежність від психостимуляторів також посилювала ризики зараження. Відносно меншу вірогідність інфікуватися мали споживачі алкоголю, психоделіків, галюциногенів та транквілізаторів. Всупереч поширеному уявленню про низьку сексуальну активність наркозалежних осіб, (84,9 ± 1,2) % з них були сексуально активні, а (57,3 ± 1,7) % мали декількох статевих партнерів протягом останніх шести місяців. СПАР у (87,9 ± 1,1) % випадків мали ризиковану сексуальну поведінку, а 34,4 % з них не знали ВІЛ-статусу своїх постійних партнерів. При цьому прихильність наркозалежних осіб до використання презервативів була низькою: нерегулярно використовували презервативи – 675 ([77,7 ± 1,4] %). Серед 869 СПАР кількість пацієнтів із сифілісом становила 55 осіб ([6,3 ± 0,8] %). Причому, у жінок сифіліс виявлявся в 2 рази частіше – у 27 ([9,6 ± 1,8] %) порівняно з чоловіками – у 28 ([4,8 ± 0,9] %) (р < 0,001). Більшість пацієнтів були жителями міста – 49 ([89,1 ± 4,2] %), у сільській місцевості проживали 6 ([10,9 ± 4,2] %) осіб. За соціальним станом пацієнти розподілялися наступним чином: працювали – 19 ([34,5 ± 6,4] %), не працювали – 28 ([50,9 ± 6,7] %), учнів і студентів – 6 ([10,9 ± 4,2] %), інвалідів – 2 ([3,6 ± 2,5] %). Таким чином, більшість пацієнтів не мали постійного місця роботи або навчання. За клінічними формами хворі розподілилися наступним чином: 37 ([67,3 ± 6,3] %) – прихований сифіліс ранній, пізній, неуточнений; 7 ([12,7 ± 4,5] %) – активні форми (вторинний рецидивний); 11 ([20,0 ± 5,4] %) – стан серорезистентності. За статтю та віком 55 пацієнтів розподілялися наступним чином: до 20 років – 3 ([5,5 ± 3,1] %), з них чоловіків – 1 ([3,6 ± 3,5] %), жінок – 2 ([7,4 ± 5,0] %); від 20 до 30 років (включно) – 29 ([52,7 ± 6,7] %), з них чоловіків – 13 ([46,4 ± 9,4] %), жінок – 16 ([59,3 ± 9,5] %); від 31 до 40 років – 14 ([25,5 ± 5,9] %), з них чоловіків – 8 ([28,6 ± 8,5] %), жінок – 6 ([22,2 ± 8,0] %); більше 40 років – 9 ([16,3 ± 5,0] %), з них чоловіків – 6 ([21,4 ± 7,8] %), жінок – 3 ([11,1 ± 6,0] %). При аналізі активних форм сифілісу були виявлені певні особливості проявів вторинного сифілісу (таблиця 3).
Таблиця 3 – Клінічні ознаки сифілісу вторинного рецидивного у 7 СПАР
| Клінічний ознак | n | % |
| Лімфаденіт | 3 | 42,9 ± 18,7 |
| Розеола | 2 | 28,6 ± 17,1 |
| Специфічна ангіна | 2 | 28,6 ± 17,1 |
| Папули на тулубі | 4 | 57,1 ± 18,7 |
| Папули на долонях й підошвах | 5 | 71,4 ± 17,1 |
| Папули в аногенітальній зоні | 4 | 57,1 ± 18,7 |
| Папули в порожнині рота | 6 | 85,7 ± 13,2 |
| Алопеція | 1 | 14,3 ± 13,2 |
Супутні захворювання мали всі 55 пацієнтів (100 %) осіб. Акушерсько-гінекологічна патологія була у 13 жінок ([48,1 ± 9,6] %) [у 11 (40,7 % від усіх жінок) – хронічний аднексит, у 2 (7,4 %) – склерокистоз яєчників]; серцево-судинні захворювання були у 23 ([41,8 ± 6,7] %) осіб; цукровий діабет – у 6 ([10,9 ± 4,2] %) людей; мікози шкіри та нігтів – у 13 ([23,6 ± 5,7] %) пацієнтів, простий герпес – у 3 ([5,5 ± 3,1] %) осіб; супутні статеві інфекції виявлено у 29 ([52,7 ± 6,7] %) пацієнтів. Слабопозитивний результат нетрепонемних тестів мали 11 ([20,0 ± 5,4] %) пацієнтів, позитивні серореакції в низьких титрах відзначалися у 27 ([49,1 ± 6,7] %) осіб. Позитивні серореакції у високих титрах мали 17 ([30,90 ± 6,2] %). У хворих переважали низькі титри антитіл у нетрепонемних тестах: РЗКк, РМП, РПР. Що стосується трепонемних тестів, то РЗКт, РІФ-абс, РІФ-200, ІФА та РПГА були позитивними в достатньо високих титрах.
Встановлено, що у СПАР, хворих на сифіліс, виявлено підвищення спонтанної й індукованої продукції клітинами крові прозапальних цитокінів ІЛ‑1, -8, ТФР-β. Резерв стимуляції ІНФ-γ був зниженим (табл. 4).
Таблиця 4 – Рівень спонтанної та індукованої продукції деяких сигнальних молекул (нг/л) імунокомпетентними клітинами крові у СПАР, хворих на сифіліс, і практично здорових осіб
| Цитокін | Продукція | Показник (нг/л) | |
| Основна група (n = 34) | Контрольна група (n = 23) | ||
| ІЛ-1 | Спонтанна | 45,8 ± 2,7* | 15,6 ± 1,6 |
| Індукована | 77,7 ± 3,0* | 22,5 ± 2,5 | |
| ІЛ-6 | Спонтанна | 19,0 ± 1,5 | 16,6 ± 1,3 |
| Індукована | 34,6 ± 4,1 | 34,9 ± 1,5 | |
| ІЛ-8 | Спонтанна | 39,7 ± 2,8* | 10,8 ± 1,0 |
| Індукована | 51,2 ± 3,9* | 16,6 ± 0,9 | |
| ІНФ-γ | Спонтанна | 20,2 ± 4,7 | 25,4 ± 2,7 |
| Індукована | 35,8 ± 3,4* | 72,7 ± 6,2 | |
| ТФР-β | Спонтанна | 31,1 ± 5,4 | 24,3 ± 1,9 |
| Індукована | 51,0 ± 8,3* | 33,9 ± 2,7 | |
Примітка. * – відмінності від донорів достовірні (p < 0,05)
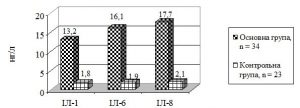
У 70 % хворих рівень ІЛ-1 у сироватці крові ([154,5 ± 4,7] нг/л) перевищував верхню межу у практично здорових осіб ([92,8 ± 3,9] нг/л). У сечі хворих концентрація прозапальних цитокінів була підвищеною, особливо з боку ІЛ-8 (рис. 2).
Рисунок 2 – Рівень деяких цитокінів (нг/л) у сечі СПАР, хворих на сифіліс, і практично здорових осіб
Висока концентрація прозапальних цитокінів (ІЛ-1, ІЛ-6, ІЛ-8) у сечі свідчить про можливості використовувати їх як додатковий маркер тяжкості перебігу патологічного процесу при сифілісі у СПАР.
У 172 СПАР віком від 18 до 49 років (середній вік – (27,3 ± 3,6) років) вивчено вплив наркотиків і алкоголю на статеву поведінку, психологічні особливості та визначення ризику ІПСШ. Серед обстежених (22,7 ± 3,2) % (39) почали статеве життя у віці до 14 років; (61,1 ± 3,7) % (105) – у віці 15–17 років; (16,3 ± 2,8) % (28) – після 17 років. Більше одного статевого партнера мали (86,6 ± 2,6) % (149) пацієнтів. На наявність постійного партнера поза шлюбом вказало (27,9 ± 3,4) % (48 осіб). Для (95,9 ± 1,5) % (165) опитаних були властиві випадкові статеві зв’язки, кілька статевих партнерів одночасно.
Тільки (41,3 ± 3,8) % (71) пацієнтів використовували презервативи, при цьому (37,8 ± 3,7) % (65) наркозалежних вважали, що презервативи не захищають від ВІЛ-інфекції, гепатитів В і С, герпесу. Дослідження особистісних характеристик СПАР виявило наявність виражених внутрішньоособистісних конфліктів у (58,1 ± 3,8) % (100) наркозалежних осіб. Були виявлені психічні розлади депресивного спектру, причому в (23,3 ± 3,2) % (40) депресія мала виражений характер. Значна частина опитаних (19,8 ± 3,0) % (34) демонстрували високий рівень безнадійності в оцінці суб’єктивного майбутнього. Особи з високим рівнем безнадійності та депресії характеризувалися більш ризикованою сексуальною поведінкою (р ≈ 0,022), а також негативними установками щодо зниження ризику (р ≈ 0,001), були схильні демонструвати саморуйнівну асоціальну поведінку. Встановлено, що більш схильними до депресії були жінки (р ≈ 0,02), які надавали сексуальні послуги за винагородження (р ≈ 0,05), а також мали досвід сексуального насильства (р ≈ 0,011).
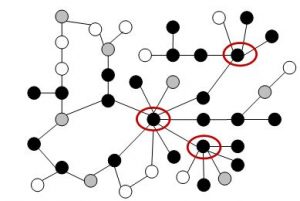
Аналіз сексуальних мереж 418 обстежених виявив 90 окремих мереж (таблиця 5). Дві найбільші мережі мали 42 і 32 членів, тоді як найменші мережі складалися з двох чоловік (28 діад) і трьох осіб (22 тріади). З обстежених осіб – 74 людини ([17,7 ± 1,9] %) перебували у двох найбільших мережах, діади і тріади формували 160 осіб, що становило (38,3 ± 2,4) %. До сексуальних мережах, що містили від 4 до 26 осіб, потрапив 181 індивідуум або (43,3 ± 2,4) % обстежених (таблиця 5, рисунок 3).
Таблиця 5 – Розміри і кількість сексуальних мереж, утворених 418 індивідуумами (172 СПАР і 246 їхніх статевих партнерів)
| Розмір сексуальної мережі | Кількість мереж | Кількість індивідуумів | Кумулятивна кількість мереж | Кумулятивна кількість індивідуумів |
| 42 | 1 | 42 | 1 | 42 |
| 32 | 1 | 32 | 2 | 74 |
| 26 | 1 | 26 | 3 | 100 |
| 15 | 1 | 15 | 4 | 115 |
| 12 | 1 | 12 | 5 | 127 |
| 9 | 2 | 18 | 7 | 145 |
| 6 | 5 | 30 | 12 | 175 |
| 5 | 9 | 45 | 21 | 220 |
| 4 | 19 | 76 | 40 | 296 |
| 3 | 22 | 66 | 62 | 362 |
| 2 | 28 | 56 | 90 | 418 |
Рисунок 3 – Структура найбільшої сексуальної мережі з маркерами ІПСШ та ВІЛ, що складалася з 42 членів. Для даної мережі характерна наявність замкнутих структур. Усі члени мали або позицію 2 – периферичний член великої мережі (ступінь = 1, центральність ≥1); або позицію 4 – всередині складного розгалуження (ступінь ≥2, центральність ≥1). Овалами вказані три ключові компоненти, які відповідальні за зараження більшості членів цієї мережі. Чорні круги – маркери ІПСШ/ВІЛ, білі круги – маркерів ІПСШ/ВІЛ немає, сірі круги – не обстежені.
Було показано, що положення наркоспоживачів у сексуальної мережі визначає ризик інфікування ІПСШ (таблиця 6).
Таблиця 6 – Ризик інфікування ІПСШ та/або ВІЛ залежно від положення індивідуума в сексуальної мережі
| Позиція в мережі | Сту-пінь* | Цент-раль-ність | Роз-мір | Діа-метр | Кількість | Ризик інфікування ІПСШ та/або ВІЛ – OR (довірчий інтервал 95 %) † | |
| n | % | ||||||
| 1 – член діади | 1 | 0 | 2 | 1 | 56 | 13,4 ± 1,7 | 1,0 |
| 2 – периферич-ний член мережі розміром 3 і більше | 1 | ≥1 | ≥3 | ≥2 | 247 | 59,1 ± 2,4 | 4,3 (1,7 – 12,2) |
| 3 – центр зіркоподібного компонента | ≥2 | 0 | ≥3 | 2 | 29 | 6,9 ± 1,2 | 7,8 (2,9 – 19,3) |
| 4 – всередині складного розгалуження | ≥2 | ≥1 | ≥4 | ≥3 | 86 | 20,6 ± 2,0 | 7,7 (3,8 – 21,4) |
Примітка. * – ступінь – кількість партнерів у кожного індивідуума; центральність – положення в мережі по відношенню до партнерів партнерів – чи кількість партнерів у безпосередніх партнерів; розмір – кількість індивідуумів у мережі; діаметр – максимальна кількість кроків між будь-якими двома членами мережі. † – Ризик інфікування – ступінь ризику (OR – odd ratio) обчислена за допомогою регресивного аналізу.
Типологія сексуальних мереж визначає ризик зараження ІПСШ/ВІЛ у СПАР. Причому наявність одного партнера не є показником низького ризику зараження ІПСШ, також кількість партнерів може не мати істотного значення для такого ризику (рис. 3).
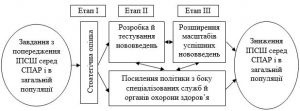
Було розроблено програму дій, орієнтовану на кінцеву мету – поліпшення доступу до допомоги і підвищення її якості. Здійснення програми передбачає три етапи: 1) стратегічну оцінку потреб і пріоритетів; 2) тестування нововведень; 3) розширення масштабів застосування. На кожному етапі досягаються результати, які сприяють зниженню розповсюдження ІПСШ серед СПАР, як це показано на рис. 4.
Рисунок 4 – Процес реалізації стратегічної програми профілактики ІПСШ серед СПАР
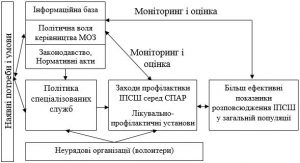
На рис. 5 наведено концептуальну модель здійснення програми. Вона враховує значення контексту системи охорони здоров’я у здійсненні профілактики ІПСШ серед СПАР. У даній структурі для здійснення політики вказуються точки впливу з метою зміцнення систем охорони здоров’я.
Рисунок 5 – Концептуальна модель профілактики ІПСШ, що здійснюється по п’яти областях дії програми
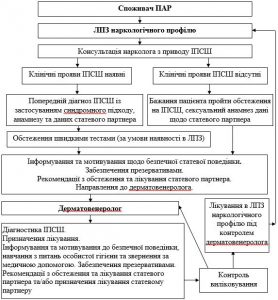
Було розроблено алгоритм спрямування пацієнта ЛПЗ наркологічного профілю щодо надання лікувально-діагностичної допомоги з приводу ІПСШ (рис. 6) та взаємодія фахівців наркологічної та дерматовенерологічної служб.
Рисунок 6 – Алгоритм ведення пацієнта ЛПЗ наркологічного профілю при наданні спеціалізованої допомоги з приводу ІПСШ
ВИСНОВКИ
У дисертації наведено теоретичне узагальнення і нове вирішення наукового завдання, що полягає у попередженні сифілісу та інших ІПСШ серед СПАР шляхом покращення діагностики, лікування та соціальної допомоги на підставі епідеміологічних та клінічних особливостей.
- Сифіліс та інші ІПСШ у СПАР – актуальна проблема в Україні, яку неможна відокремлювати від епідемії ВІЛ/СНІДу. Існують нерівномірності в поширенні сифілісу серед СПАР, немає систематизації чинників ризику. Також не встановлено деталі сексуальної поведінки. У програмах «зниження шкоди» для наркозалежних дуже мало приділяється уваги сифілісу та іншим ІПСШ. Не вивчено регіональні особливості епідеміології та клініки сифілісу на рівні загальної популяції, невідомі клініко-серологічні особливості сифілісу у СПАР. Без цих знань неможлива ефективна боротьба із сифілісом та іншими ІПСШ.
- В загальній популяції має місце зниження захворюваності на сифіліс за типом експоненти. Однак в окремі роки спостерігається збільшення сифілісу на рівні районів. Активне виявлення сифілісу збільшується. Серологічне обстеження соматичних хворих – найбільш результативний спосіб виявлення (36,2 %). Ефективність обстеження декретованих професій знижується – з 19,1 % до 12,2 %. Обстеження вагітних дає близько 7 % випадків. Роль донорів у виявлені сифілісу зростає – від 0,9 % до 8,7 %. Відбуваються зміни у структурі діагнозу. Прихований сифіліс переважає – 79,2 % хворих. Частішають випадки пізнього сифілісу. Має місце патоморфоз сифілісу. З 2010 року спостерігається: подовження інкубаційного періоду (на 3,5 дні), збільшення атипових шанкерів (з 16,7 % до 25,0 %), зменшення частоти розеоли (з 63,3 % до 40,0 %) і папул на долонях і підошвах (з 63,3 % до 45,0 %), збільшення частоти папул порожнини рота (з 56,7 % до 70,0 %), почастішання алопеції (з 3,3 % до 10,0 %).
- Залежність від ПАР поєднується з ІПСШ та ВІЛ (78,4 %), жінки схильні до більш високого ризику (85,8 %), ніж чоловіки (72,3 %), у жінок гепатити В і С, сифіліс і ВПГ-2 асоційовані з наданням сексуальних послуг за винагородження і насильством з боку партнерів. Серед ІПСШ найчастішою є трихомонадна інвазія (у жінок – до 80 %), мікоплазмоз (45,2 %). Серед ПАР більшість складають опіати (37 %), та психостимулятори (34 %). До 30 % наркозалежних вживають дезоморфін, метадон, галюциногени та інші ПАР. Ін’єкційний шлях уведення збільшує ризик отримання ВІЛ, однак спостерігається також високий відсоток ВІЛ-інфікованих серед неін’єкційних СПАР – 23 %, більше того, частота бактеріальних ІПСШ у неін’єкційних наркозалежних осіб вища, ніж у СІН, проте у СІН частіше траплялися вірусні ІПСШ – гепатити В і С, герпес (до 2/3 наркозалежних).
- Сифіліс продовжує циркулювати серед СПАР – 6,3 % мали цю інфекцію, причому жінки у 2 рази більше схильні до зараження, ніж чоловіки (відповідно 9,6 % і 4,8 %). Найбільша кількість хворих на сифіліс серед осіб віком 20–30 років. У віці до 30 років переважають жінки (66,7 %) порівняно з чоловіками (50 %), після 40 років – чоловіки (22 % і 11 %). Домінують приховані форми сифілісу (77 %). Серед активних проявів переважають папули порожнини рота (85,7 %), папули на долонях і підошвах (71,4 %), папули на тулубі (57,1 %). Супутні захворювання мають усі СПАР, хворі на сифіліс. Акушерсько-гінекологічна патологія виявляється у 48,1 % жінок, серцево-судинні захворювання – у 41,8 % осіб, цукровий діабет – у 10,9 %, дерматологічна патологія – у 58,2 %. Супутні статеві інфекції мають місце у половини (майже 53 % пацієнтів). Хворі на сифіліс СПАР мають низькі титри нетрепонемних серологічних тестів (РЗКк, РМП, РПР). Трепонемні тести (РЗКт, РІФ-абс, РІФ-200, ІФА та РПГА), як правило, позитивні у високих титрах.
- У СПАР спостерігається підвищення спонтанної та індукованої продукції прозапальних цитокінів (ІЛ-1, -8) та зниження продукції ІНФ-γ, що свідчить про зниження компенсаторних можливостей моноцитарно-макрофагальної системи. Виявлений високий рівень ІЛ-1 спричиняє дисбаланс цитокінової системи. Цей дисбаланс унеможливлює елімінацію патогенних збудників. Високі концентрації прозапальних цитокінів (ІЛ-1, -6, -8), а також ТФР-β при зниженні синтезу ІНФ-γ можна використовувати як ознаки несприятливого перебігу сифілісу у СПАР.
- Вживання ПАР поєднується з ризикованою статевою поведінкою: 22,7 % осіб починають статеве життя у віці до 14 років; 61,1 % – у віці 14–17 років. Більшість хворих (86,6 %) мають більше одного статевого партнера. Для 95,9 % СПАР властиві випадкові зв’язки та груповий секс; 39,0 % наркозалежних мають контакти з жінками комерційного сексу. Менше половини (41,3 %) пацієнтів використовують презервативи. У СПАР виявляються депресивні розлади (зокрема, у 23,3 % – сильна депресія). До 20 % мають високий рівень безнадійності в оцінці суб’єктивного майбутнього. Жінки більш схильні до депресії (р ≈ 0,02), здебільшого ті, які надавали сексуальні послуги за винагородження (р ≈ 0,05), а також мали досвід насильства (р ≈ 0,011). При проведенні поведінкових інтервенцій у субпопуляції СПАР необхідно враховувати особливості їхнього психічного статусу.
- Розмір і структура сексуальних мереж відображає поширення ІПСШ та ВІЛ-інфекції в конкретному соціумі на певній території, а позиція індивідуума в мережі визначає ризик інфікування. Індивідууми, що знаходяться всередині мереж, з двома і більше членами в 5 разів більше схильні до інфікування порівняно з членами «діад». Індивідууми, що мають одного партнера, можуть мати високий ризик, якщо знаходяться на периферії великої мережі. Ступінь «центральності» не збільшує ризик членів мережі, що мають кілька партнерів. Іншими словами, чи знаходиться пацієнт у центрі «зірки» (має багато моногамних партнерів) або в центрі «розгалуження» (має як моногамних, так і полігамних партнерів), ризик інфікуватися приблизно однаковий (OR = 7,8 і OR = 7,7). При розробці профілактичних заходів необхідно враховувати фазу епідемічного процесу. З початку епідемії мережі зв’язані множинними короткими «петлями», у фазі стабілізації переважають незв’язані довгі гіллясті структури. У ранній фазі епідемії ефективніше впливати як на загальну популяцію, так і на індивідууми в центрі мереж (консультування, патронажна робота), а в пізній ендемічній фазі краще проводити інформаційні й освітні кампанії та загальний скринінг.
- Розроблено програму заходів із боротьби з ІПСШ серед СПАР. Основні елементи програми: підтримка з боку державної системи охорони здоров’я, міжнародних партнерів та неурядових організацій; перерозподіл ресурсів з урахуванням пріоритетів; зниження негативного ставлення до наркозалежних; врахування гендерного чинника. Створено модель поведінкового втручання (медико-соціально-психологічний супровід у поєднанні з груповими тренінгами), що враховують особливості психології та статево-рольової поведінки. Суттєві елементи моделі: безпечна статева поведінка; раннє звернення за медичною допомогою; використання швидких діагностичних тестів, лікування синдромів ІПСШ; консультування щодо зниження ризику; сприяння використанню презервативів; залучення статевих партнерів.
РЕКОМЕНДАЦІЇ
При консультуванні СПАР стосовно ВІЛ необхідне обстеження на сифіліс та інші ІПСШ, а також на генітальний герпес і гепатит В і С. Хворим рекомендовано визначати ІЛ-1, -6, -8, а також ТФР-β та ІНФ-γ для виявлення ознак несприятливого перебігу захворювання. Високі концентрації ІЛ-1, -6, -8, а також ТФР-β при зниженні ІНФ-γ в сироватці та сечі дають підстави призначати додаткову терапію.
Рекомендовано проводити аналіз сексуальних мереж щодо розповсюдження ІПСШ та ВІЛ-інфекції серед СПАР. При розробці профілактичних заходів необхідно враховувати фазу епідемії. У ранній фазі рекомендована індивідуальна патронажна робота, а в пізній ендемічній фазі ефективнішими є освітні кампанії та скринінг.
При профілактиці ІПСШ та гемоконтагіозних інфекцій треба враховувати особливості психології та статево-рольової поведінки з акцентом на попередження фізичного та психологічного насильства стосовно жінок, споживачів ПАР.
СПИСОК ОПУБЛІКОВАНИХ ПРАЦЬ ЗА ТЕМОЮ ДИСЕРТАЦІЇ
- Инфекции, передающиеся половым путем, и социальная характеристика клиентов женщин коммерческого секса / Г.И. Мавров, Ю.В. Щербакова, Л.И. Пиньковская, В.И. Миронюк. Дерматологія та венерологія. 2013. № 4 (62). С. 44–55 (здобувачем особисто сформульовано мету та завдання дослідження, проведено аналіз даних та їх узагальнення).
- Нейросифіліс на сучасному етапі: патогенез, клініка, діагностика, лікування / Г.І. Мавров, Е.Л. Баркалова, Л.Й. Пинковська, В.І. Миронюк. Журнал дерматології та косметології ім. М.О. Торсуєва. 2014. № 1–2. С. 114–122 (здобувачем здійснено аналіз літературних даних, зроблено висновки).
- Мавров Г.І., Миронюк В.І. Сифіліс у споживачів психоактивних речовин: систематичний огляд літератури. Дерматологія та венерологія. 2014. № 3 (65). С. 15–30.
- Миронюк В.І. Сифіліс у ВІЛ-інфікованих пацієнтів – концепція лікування (огляд літератури). Дерматологія та венерологія. 2015. № 2 (68). С. 20–29.
- Мавров Г.І., Нагорний О.Є., Миронюк В.І. Реабілітація хворих з хронічними запальними процесами в сечостатевих органах. Дерматологія та венерологія. 2016. № 4 (74). С. 72–78 (здобувачем особисто проведено збір та обробку даних, сформульовано висновки).
- Мавров Г.И., Щербакова Ю.В., Миронюк В.И. Эпидемиология латентного раннего сифилиса. Журнал дерматовенерології та косметології ім. М.О. Торсуєва. 2016. № 1–2. С. 60–68 (здобувачем особисто проведено збір та обробку даних, сформульовано висновки).
- Мавров Г.И., Каменев В.И., Миронюк В.И. Амбулаторное лечение больных ранним сифилисом дюрантными пенициллинами в сочетании с доксициклином. Дерматовенерология. Косметология. Сексопатология. 2016. № 1–4. С. 214–219 (здобувачем особисто проведено збір та обробку даних, сформульовано висновки).
- Мавров Г.І., Миронюк В.І. Сифіліс серед споживачів психоактивних речовин: клініко-епідеміологічні та серологічні особливості. Дерматовенерологія. Косметологія. Сексопатологія. 2017. № 1–4. С.148–152.
- Мавров Г.І., Щербакова Ю.В., Миронюк В.І. Інфекції, що передаються статевим шляхом серед споживачів психоактивних речовин – чинники ризику та напрями профілактики. Дерматологія та венерологія. 2018. № 1 (79). С. 31–38 (здобувачем особисто проведено збір та обробку даних, сформульовано висновки).
- Миронюк В.І. Інфекції, що передаються статевим шляхом, у осіб, які споживають психоактивні речовини. Розповсюдженість та ризики зараження. Український журнал дерматології, венерології, косметології. 2018. № 1 (68). С. 67–71.
- Мавров Г.І., Миронюк В.І., Осінська Т.В. Розповсюдження інфекцій, що передаються статевим шляхом серед споживачів психоактивних речовин – аналіз сексуальних мереж. Дерматологія та венерологія. 2018. № 2 (80). С. 35–42 (здобувачем особисто проведено збір та обробку даних, сформульовано висновки).
- Мавров Г.І., Маняк Н.В., Миронюк В.І. Динаміка поширення та клініко-епідеміологічні особливості сифілісу в Рівненській області. Дерматологія та венерологія. 2018. № 3 (81). С. 66–73 (здобувачем особисто проведено збір та обробку даних, сформульовано висновки).
- Окремі показники цитокінового статусу у хворих на сифіліс споживачів психоактивних речовин / Г.І. Мавров, В.І. Миронюк, Ю.В. Щербакова, Т.В. Осінська. Дерматологія та венерологія. 2018. № 4 (82). С. 13–16 (здобувачем особисто проведено збір та обробку даних, сформульовано висновки).
- Миронюк В.І. Лікування сифілісу у ВІЛ-інфікованих – історичний екскурс та сучасна невизначеність (огляд літератури). Актуальні питання дерматології, венерології і ВІЛ/СНІД інфекції: Збірник наукових праць. Харків : видавництво «С.А.М.», 2015. С. 117–126.
- Мавров Г.І., Миронюк В.І. Залежність від психоактивних речовин як чинник інфікування ІПСШ та ВІЛ. Сучасні проблеми дерматовенерології, косметології та управління охороною здоров’я. Зб. наук. праць, під. ред. П.П. Рижка. Харків, Вип. 15. С. 229–237.
- Пат. на корисну модель 97172 UA, МПК А61В10/00. Спосіб обмеження поширення ВІЛ/СНІД та інфекцій, що передаються статевим шляхом, хворими груп підвищеного ризику / Г.І. Мавров, Г.М. Бондаренко, Ю.В. Щербакова, Л.В. Іващенко, Л.Й. Піньковська, В.І. Миронюк; заявник і патентовласник ДУ „Інститут дерматології та венерології НАМНУ”. № u201406144; заявл. 04.06.14; опубл. 10.03.15, Бюл. № 5.
- Нові підходи до діагностики та лікування ІПСШ в групах населення, уразливих щодо зараження ВІЛ (методичний посібник) / Г.І. Мавров, Г.М. Бондаренко, Ю.В. Щербакова, Л.В. Іващенко, В.І. Миронюк, Л.Й. Піньковська. Харків : МОЗ України, НАМН України, 2013. 48 с. (здобувачем здійснено аналіз літературних даних, проведено дослідження, підготовлено посібник до друку).
- Мавров Г.І., Миронюк В.І., Осінська Т.В. ІПСШ та ВІЛ-інфекція, серед осіб, які споживають психоактивні речовини. Матеріали Всеукраїнської науково-практичної конференцію з міжнародною участю “Сучасні технології у вирішенні клінічних і діагностичних задач дерматокосметології та інфекцій, що передаються статевим шляхом” (м. Святогірськ, 17-18 травня 2018 р.). Журнал дерматовенерології та косметології ім. М.О. Торсуєва. 2018. № 1 (39). С. 96 (здобувачем особисто проведено збір та обробку даних, сформульовано висновки).
- Мавров Г.І., Миронюк В.І. Інфекції, що передаються статевим шляхом, серед осіб, які споживають психоактивні речовини. VII Міжнародний медичний конгрес : Тез. доп., м. Київ, 25 квітня 2018 р. К., 2018. С. 140.
- Мавров Г.І., Миронюк В.І., Осінська Т.В. Інфекції, що передаються статевим шляхом, та гемоконтагіозні інфекції серед осіб, які споживають психоактивні речовини: поширеність і ризики зараження. Матеріали науково-практичної конференції з міжнародною участю «Питання профілактики, сучасна діагностика та інноваційні методи терапії в дерматовенерології», 15–16 листопада 2018 р., м. Харків. Дерматологія та венерологія. 2018. № 3 (81). С. 95–96 (здобувачем особисто проведено збір та обробку даних, сформульовано висновки).
АНОТАЦІЯ
Миронюк В.І. Сифіліс та інші інфекції, що передаються статевим шляхом, у споживачів психоактивних речовин: розповсюдження, клінічні особливості, медико-соціальна допомога. – На правах рукопису.
Дисертація на здобуття наукового ступеня кандидата медичних наук за спеціальністю 14.01.20 – шкірні та венеричні хвороби. – Державна установа «Інститут дерматології та венерології НАМН України», Харків, 2019.
Дисертація присвячена попередженню сифілісу та інших інфекцій, що передаються статевим шляхом, (ІПСШ) серед споживачів психоактивних речовин (СПАР) шляхом покращення медичної та соціальної допомоги на підставі епідеміологічних та клінічних особливостей.
Проаналізовано розповсюдженість та чинники зараження, встановлено клініко-епідеміологічні та серологічні особливості сифілісу. Визначено окремі показники імунітету у хворих на сифіліс СПАР. Встановлено зв’язок між соціально-демографічними чинниками, статевою поведінкою і психологічними особливостями та інфікуванням ІПСШ. Охарактеризовано поширення ІПСШ за допомогою аналізу сексуальних мереж. Розроблено програму дій із попередження сифілісу та інших ІПСШ серед СПАР і запропоновано алгоритми надання медико-соціальної допомоги.
Ключові слова: сифіліс, інфекції, що передаються статевим шляхом, вірус імунодефіциту людини, гемоконтагіозні інфекції, психоактивні речовини, наркоманії, профілактика, соціальний супровід.
АННОТАЦИЯ
Миронюк В.И. Сифилис и другие инфекции, передающиеся половым путем, у потребителей психоактивных веществ: распространение, клинические особенности, медико-социальная помощь. – На правах рукописи.
Диссертация посвящена предупреждению сифилиса и других инфекций, передаются половым путем, (ИППП) среди потребителей психоактивных веществ (ППАВ) путем улучшения медицинской и социальной помощи на основании эпидемиологических и клинических особенностей.
Проанализированы распространение и факторы заражения, установлены клинико-эпидемиологические и серологические особенности сифилиса. Определены отдельные показатели иммунитета у больных сифилисом потребителей наркотиков. Установлена связь между социально-демографическими факторами, половым поведением и психологическими особенностями и инфицированием ИППП среди ППАВ. Охарактеризовано распространение ИППП с помощью анализа сексуальных сетей. Разработана программа действий по предупреждению сифилиса и других ИППП среди ППАВ и предложены алгоритмы оказания медико-социальной помощи.
Ключевые слова: сифилис, инфекции, передающиеся половым путем, вирус иммунодефицита человека, гемоконтагиозные инфекции, психоактивные вещества, наркомании, профилактика, социальное сопровождение.
ABSTRACT
Myronyuk V. I. Syphilis and other sexually transmitted infections among psychoactive substances consumers: distribution, clinical features, medical and social assistance. – The manuscript.
The thesis for obtaining Academic Degree of Ph.D. majoring in 14.01.20 – «Skin and venereal diseases». – State Establishment «Institute of Dermatology and Venereology of NAMS of Ukraine», Kharkiv, 2019.
The purpose of this work is to prevent the spread of syphilis and other STIs among psychoactive substances consumers (PSC) by improving diagnosis, treatment and social assistance. Survey of 869 PSC from 18 to 52 (28.4 ± 2.7) years, 588 men and 281 women, was done. In 2003-2016 there is an exponential decrease in the incidence of syphilis (from 65.9 to 14.1 per 100,000). There are changes in the structure of the diagnosis. In 2010, primary syphilis was detected in 8.4 % of patients, and in 2016 – 5.4 %. The share of latent syphilis has increased by 2.4 %. Cases of late syphilis have become more frequent. Dependence on psychoactive substances is associated with high levels of STIs and HIV (78.4 %), women are more at risk (85.8 %) than men (72.3 %). The majority of drug users were opiate (37 %) and psychostimulants (34 %). Up to 30 % of drug addicts use dezomorphine, methadone, hallucinogens and other substances, including alcohol. The injection route for substances increases the risk of getting HIV, however, a high percentage of HIV-infected non-injecting drug users is observed (23 %), but the incidence of STIs (other than HIV) in non-injecting drug users is higher. Among consumers of psychoactive substances – 6.3 % have syphilis, with women 2 times more likely to be infected than men (9.6 % and 4.8 % respectively). Hidden forms of syphilis (77 %) are dominant. Among the active manifestations are papules of the oral cavity (85.7 %), papules on palms and soles (71.4 %), and papules on the body (57.1 %). Concomitant diseases have all drug addicts with syphilis. Gynecological pathology is found in 48.1 % of women (pelvic inflammatory debases); cardiovascular diseases – in 41.8 % of people (despite the young age), diabetes – 10.9 %; dermatological pathology – in 58,2 % (mycosis, pyoderma, herpes). Concomitant sexually transmitted diseases occur in 52.7 % of patients (trichomoniasis, chlamydia, mycoplasmosis). In non-injecting drug users with syphilis, but seronegative for HIV-status, there is an increase in spontaneous and induced products IL-1, -8, and a decline in IFN-γ production. This imbalance prevents pathogen elimination and activates the inflammatory process. Among drug addicts, 22.7 % of patients begin to have sex before the age of 14. Most patients (86.6 %) have more than one sexual partner during the last six months. An extramarital partnership is observed at 27.9 %. For 95.9 % of PSC, sexual intercourse with random partners and group sex are usual; 39.0 % have regular contact with FSW. Less than half (41.3 %) of patients use condoms. For 20.9 % of drug addicts (mostly women), the discussion of condom topics with their partners was complicated. PSC are characterized by intrapersonal conflicts availability (58.1 %). Psychical disorders of the depressive spectrum are detected, and in 23.3 % depression is pronounced. Up to 20 % of respondents show a high level of hopelessness in assessing the future. Persons with high levels of hopelessness and depression are characterized by particularly risky sexual behavior (p ≈ 0.022). Women, who provide sexual services (p ≈ 0.05), and have experience of violence (p ≈ 0.011) are more prone to depression. It has been shown that sexual network position determines the risk of infection more than indicators such as age, gender, number of partners, use of condoms. Individuals who are inside network with two or more members are 5 times more likely to become infected with STIs than members of the dyad. Finding inside a network carries a high probability of infection, regardless of whether they are in the center of the “star” component or within the “branching”. In other words, as the patient is in the center of the star (with many monogamous partners) or one is in the center of the “branching” (has both monogamous and polygamy partners), the risk of infection is approximately the same (OR = 7.8 and OR = 7.7). A program to combat STIs among psychoactive substances consumers has been developed. This program is an integral part of the reduction of STIs and HIV among the Ukrainian population. Essential elements of the program are safe sexual behavior, early medical treatment, use of rapid (point-of-care) diagnostic tests, treatment of STI syndromes (syndromic approach), risk reduction counseling, and promotion of condom use, sexual partner notification and management.
Key words: syphilis, sexually transmitted infections, human immunodeficiency virus, hemocontagious infections, drug addiction, psychoactive substances consumers, prevention, social support.